高齢者が多くの薬を服用して引き起こす有害事象「多剤併用問題(ポリファーマシー)」について、病院の経営支援を行うグローバルヘルスコンサルティング・ジャパン(GHC ※1=本社・東京都新宿区、代表取締役社長・渡辺幸子)が調査したところ、国が有効と評価する対策を実施していない病院が約6割あることが分かりました。ポリファーマシー対策について専門家は、「病状悪化リスクの低下、患者本人・家族・高齢者施設職員の負担軽減にもつながる」と適切な対策の推進を訴えかけています。
高齢者は複数の慢性疾患にかかり、服用する内服薬が多くなる傾向にあります。これに伴い、薬の相互作用や飲み間違い・飲み忘れなどが発生し、正しく薬を飲んでいない有害事象が報告されています。また、飲み間違い・飲み忘れを防ぐ家族や高齢者施設職員の負担が増加するほか、過剰な投薬は医療費のさらなる拡大を招きます。国は2017年4月に「高齢者医薬品適正使用検討会」を設置。これを皮切りに毎年、高齢者医薬品安全使用推進事業として、ポリファーマシー対策を進めています。
ポリファーマシー対策は診療報酬でも評価されており、入院医療においては「入院前に6種類以上の内服薬(特に規定するものを除く)が処方されていた患者について、処方の内容を変更し、必要な指導を行った場合」などに算定できる「薬剤総合評価調整加算」があります。薬剤総合評価調整加算はこれまで、多職種が参加する会議の場で薬剤師が薬剤変更を提案する必要がありました。2024年度からは多職種会議の場に限らない薬剤変更の提案でも同加算を算定できるようになりました。
これを受けてGHCはこのほど、保有する1000病院超の医療ビッグデータと独自の分析手法を用いて、薬剤総合評価調整加算の算定状況について分析しました(※2)。
分析対象1117病院のうち678病院と61%が「薬剤総合評価調整加算」を算定しておらず、最低でも1回以上算定している439病院についても平均算定率が2.8%と極めて低い算定率であることが分かりました(図表)。算定率が最も高い病院は39.4%で、算定率が10%以上の病院は30病院に留まりました。
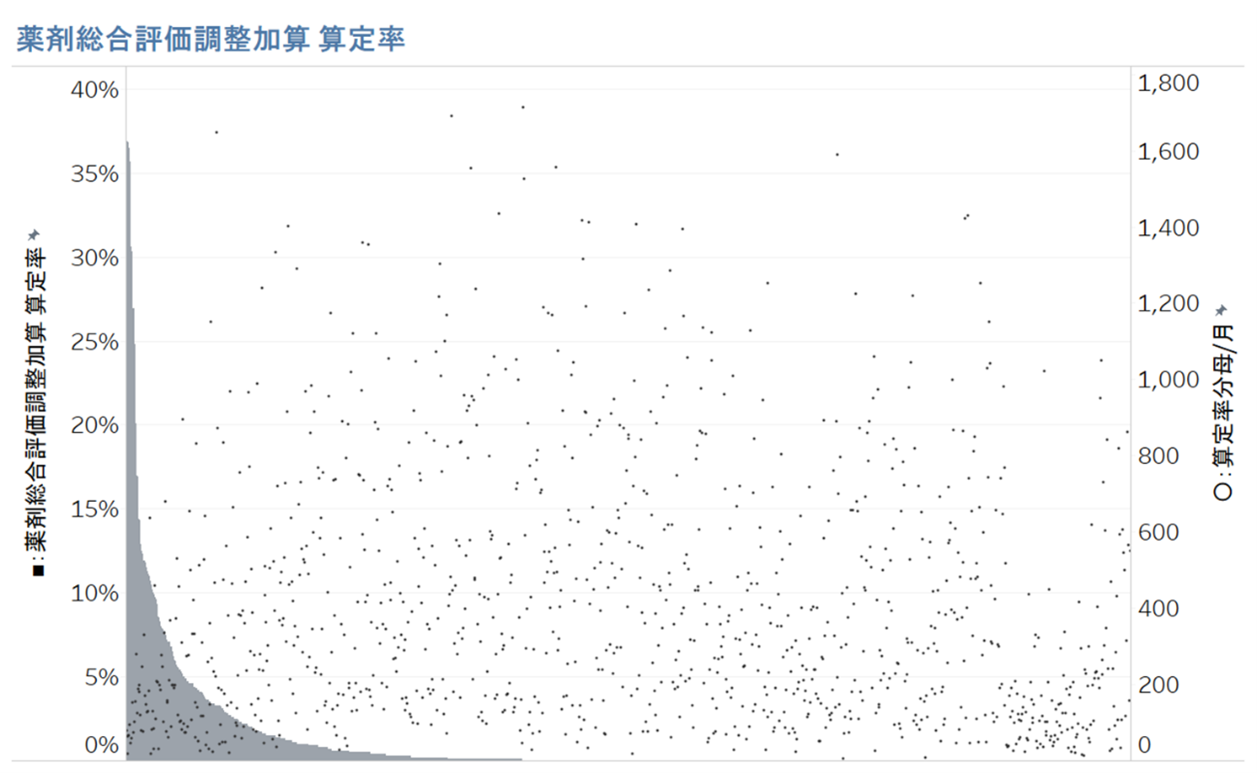
分析を担当したGHCシニアマネジャーの湯原淳平は、上位5%タイルの病院の算定率が10%以上であることから、まずは多くの病院が10%以上の算定率を目指すことを推奨しています。算定率の最適化に向けては、「6種類以上の内服薬を投与している症例を把握できるタイミングが『持参薬鑑別(入院前に服用内容と残薬を調べること)』であり、算定率最適化に向けての絶好のスクリーニング機会と位置付けるべき」(湯原)としています。
(※1)株式会社グローバルヘルスコンサルティング・ジャパン
医療専門職、ヘルスケア企業出身者、IT専門家らで構成される経営コンサルティングファーム。急速な高齢化で社会保障財政の破たんが懸念される中、「質の高い医療を最適なコストで」の理念を実践する具体的な手法として、米国流の医療マネジメント手法「ベンチマーク分析」を日本に初めて持ち込み、広めたパイオニアです。
http://www.ghc-j.com/
(※2)医療ビッグデータを用いたデータ分析
医療ビッグデータは、患者データを含む医療に関するさまざまなデータの総称。ここでは、包括支払い方式で入院医療費を請求する「DPC(診療群分類別包括払い)制度」の対象病院が作成を義務付けられている「DPCデータ」を指す。DPC制度は、従来型の出来高制度と比較して、1日当たりの報酬が決まっているため、過剰な診療の抑制や必要なコスト削減を促すことが期待できる。主に病床数が多く、重症患者を診療する急性期病院の多くが導入している。対象病院は1761病院(2023年4月時点)。GHCは1000病院以上のDPCデータを保有しており、カバー率は約6割。今回のプレスリリースは、病院経営に資するさまざまなテーマをデータで検証したレポートを掲載する「LEAP JOURNAL」(
https://www.ghc-j.com/leapjournal/)の一部記事(『薬剤総合評価調整加算、算定率1割以下95%
診療報酬改定対応:ポリファーマシー対策』参照※会員限定記事)から分析結果を抜粋した。